|
|
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Lezione 8 |
Secoli XIX-XX. Le specializzazioni. La malaria.
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
Alla fine dell'800 la chirurgia aveva ormai fatto passi da gigante, infatti si avevano le conoscenze anatomiche, veniva effettuata l'anestesia, c'era il concetto di asepsi, però mancava ancora una componente importante: la monitorizzazione delle condizioni del paziente durante l'intervento chirurgico. Infatti quando il chirurgo operava un paziente sotto anestesia non si accorgeva se esso stava per morire o meno.
In quel periodo (fine '800) l'umanità era flagellata da diverse malattie infettive, tra queste la Febbre Gialla, la Malaria ed altre. A proposito della Malaria dobbiamo ricordare che in Sardegna la popolazione risultava più resistente nei confronti di questa patologia, perché vi era una grossa percentuale di portatori della tara eritrocitemica, per cui il Plasmodio non trovava un ambiente adatto alla sua crescita negli eritrociti alterati. Invece i colonizzatori non erano protetti e venivano decimati dalla Malaria; per questo motivo solo pochi gruppi riuscirono ad impiantarsi in Sardegna: Carlofortini, Greci ed abitanti del delta del Po (tutti provenienti da zone di endemia malarica, in cui era diffusa la tara eritrocitemica).
In Sardegna la malaria fu debellata solo nel 1950 dalla Fondazione Rockfeller dopo una massiccia campagna di bonifica del territorio con l'insetticida DDT, che impegnò 30.000 uomini e durò 4 anni. Il quartiere generale dell'operazione era situato a Cagliari presso le scuole Riva di piazza Garibaldi. Tra le altre malattie dell'epoca ricordiamo: - La Pellagra: sebbene non fosse ancora stata scoperta l'esistenza delle vitamine, si cominciava a capire che alla base di questa malattia descritta da Francesco Frapolli nel 1771 e molto diffusa nella pianura lombardo-veneta, c'era un qualche fattore collegato con la monodieta a base di mais. La malattia, che dava gravi complicazioni a carico del sistema nervoso, venne debellata quando si introdusse un'alimentazione variata, contenente le vitamine necessarie. "L'Anemia dei minatori": questa malattia (chiamata anche anemia del Gottardo) colpì molti lavoratori impegnati nella costruzione di grandi opere pubbliche di fine secolo (per esempio il Traforo del San Bernardo). Essa è dovuta ad un parassita ematofago del genere Anchylostoma (scoperto da Angelo Dubini, 1813-1902) che si sviluppa negli ambienti caldo umidi e penetra nell'organismo attraverso la cute dei piedi di soggetti scalzi. La malattia era molto diffusa anche nel Sud degli USA dove veniva chiamata "malattia del verme uncino".
Un'altra grande scoperta all'inizio del secolo, importante per la medicina e la chirurgia, fu la scoperta dei gruppi sanguigni ad opera del medico austriaco Karl Landsteiner (1868-1943). Grazie a questi si capì finalmente il meccanismo che rendeva incompatibile il sangue di soggetti diversi. Lo stesso Landsteiner scoprì, 40 anni dopo (1940), il fattore Rh, responsabile dell’eritroblastosi fetale. Agli inizi del '900 furono fatte grandi scoperte anche in campo batteriologico: fu identificato il bacillo della difterite, furono scoperti diversi vaccini. Fu anche identificato - nel 1905 - dal tedesco Fritz Richard Schaudinn (1871-1906) il Treponema pallidum, agente eziologico della sifilide, malattia allora diffusissima; e questa fu una scoperta epocale. Alcuni anni dopo (1910) un bravissimo batteriologo, Paul Ehrlich (1854-1915) con l’aiuto del giapponese Sahachiro Hata (1873-1938), mise a punto per la prima volta un farmaco di sintesi (chemioterapico) capace di aggredire un germe: appunto il germe della sifilide. Egli si era reso conto che certi coloranti si legavano ai batteri, per cui pensò di trovare qualche sostanza che si legasse ai batteri e li uccidesse. Provò 606 composti e proprio l'ultimo di questi, a base di arsenico, si dimostrò efficace: lo chiamò Salvarsan. Essendo tossico fu poi sostituito dal Neosalvarsan, meno tossico. Nel frattempo entrano nella scena scientifica le donne, per esempio:
Donne laureate in Filosofia: Donne laureate in Medicina nel mondo:
- Margaret Ann Bulkley (alias James Miranda Stuart Barry - tre nomi!), Edinburgh 1812,
laureatasi sotto le false spoglie di James Barry (1792?-1865),
fu protagonista di una brillante carriera nel corpo sanitario dell’
esercito inglese: il suo sesso femminile venne scoperto solo dopo la
morte, al momento dell’autopsia.
Donne laureate in Medicina in Italia:
- Ernestina Paper, Firenze 1877 (originaria di Odessa). Primo anno a Zurigo (dove la prima donna medico si laurea nel 1867) In Sardegna:
- Paola Satta; Cagliari 1902
Qualche anno più tardi e precisamente nel 1935, Gerhard Domagk (1895-1964) allievo di Erhlich, partendo da un derivato della anilina scoprì il prontosil-rubro, precursore di una classe di chemioterapici: i sulfamidici. Questa scoperta era veramente importante perché allora le malattie infettive decimavano la popolazione, tant'è che le aspettative di vita si aggiravano intorno ai 40 anni. Da qui l'importanza dei sulfamidici che, sebbene un po' tossici, furono subito prodotti su larga scala, anche perché la molecola di base, l'anilina, era un brevetto internazionale per cui la sua produzione non divenne un monopolio. Riguardo a quest'argomento dobbiamo dire che, qualche tempo dopo, un gruppo di scienziati dell'Istituto Pasteur di Parigi tra cui Federico Nitti (1905-1947) e Daniel Bovet (1907-1992), scoprirono il motivo per il quale i sulfamidici funzionavano in vivo e non in vitro (in coltura): per essere attivi infatti era necessario che una parte della molecola venisse sequestrata quando il farmaco entrava nell'organismo. Daniel Bovet, che fu poi professore di farmacologia all'Università di Sassari, ottenne (1957) il premio Nobel per gli studi sugli antistaminici.
Quando durante la Seconda Guerra Mondiale, fu necessario un farmaco utile per combattere almeno una parte delle numerose infezioni, fu dato l'incarico a un medico australiano Howard Walter Florey (1898-1968), ad un chimico ebreo di origine tedesca Ernst Boris Chain (1906-1979) e collaboratori , di far sì che quella sostanza diventasse un farmaco. Vennero impiegati allo scopo ingenti capitali ed al più presto si iniziò a produrre, in America, su larga scala, la Penicillina (1941). Divenne però un monopolio degli alleati, per cui per averla, in Italia, si doveva pagarla "oro" al mercato nero. Nel 1945, il premio Nobel per la scoperta della penicillina fu assegnato, anche per le pressioni del governo inglese, a Fleming, Florey e Chain. Dopo la Penicillina fu scoperto (1944) da Selman Abraham Wacksman (1888-1973) un altro antibiotico: la Streptomicina; questo farmaco risultò efficace contro il Micobatterio tubercolare e anche se tossico è ancora oggi usato. Questi sono anni di grandi progressi per la medicina: all'epoca in cui nacque, i contraccettivi erano considerati un crimine in tutto il mondo. Margaret Sanger (1879-1966), sesta figlia in una famiglia cattolica di immigrati irlandesi residente a Corning (New York), all'età di 19 anni, vide la madre, cinquantenne, morire di tubercolosi dopo 11 parti e sette aborti. Diventata infermiera, dedicò la sua vita a rendere legali le pratiche anticoncezionali e a renderle disponibili a tutte le donne. Nel 1914 coniò il termine: "controllo delle nascite" e cominciò subito a fornire alle donne informazioni sugli anticoncezionali allora disponibili. Dopo diversi arresti e numerose condanne fondò la Lega Americana per il Controllo delle Nascite e spese i restanti trent'anni della sua vita nel tentativo di rendere disponibile un contraccettivo efficace e sicuro. All'inizio degli anni 50, tuttavia, malgrado le numerose battaglie vinte, Ella non era affatto soddisfatta degli anticoncezionali allora disponibili. Infatti dal 1842, anno in cui in Europa fu inventato il diaframmma e dal 1869, anno dell'introduzione del primo preservativo in gomma, non vi erano stati ulteriori progressi. Era dal 1912 che Margareth Sanger sognava la "pillola magica" in grado di assicurare alle donne una contraccezione economica e sicura. La sua ricerca ebbe termine quando, nel 1951, incontrò Gregory Goodwin Pincus (1903-1967) un medico esperto in riproduzione umana che era stato appena espulso dall'Università di Harward per aver pubblicato un libro sula fertilizzazione in vitro di uova di coniglio. Pincus, che era assai interessato al progetto dela Sanger e voglioso di metterlo in atto, era alla ricerca di fondi per poterlo realizzare. Poco dopo, la Sanger gli trovò una finanziatrice nella sua ricca amica Katharine McCormick (1875-1967), una delle prime donne al mondo in possesso di una laurea in ingegneria. Nella sintesi degli ormoni , Pincus fu aiutato dai chimici Russell Marker and Carl Djerassi, mentre la sperimentazione clinica fu condotta, nell'isola di Portorico, dal medico cattolico John Rock (1890-1984). La loro collaborazione portò, nel 1960, alla realizzazione dell'Enovid, il primo contraccettivo orale. In Italia il controllo delle nascite venne legalizzato solo nel 1971. Georges Papanicolau (1883-1962) mise a punto nel 1940 un mezzo per la raccolta e la colorazione degli strisci vaginali (il Pap-test); grazie a lui la prevenzione dei tumori della cervice uterina fecero "passi da gigante". Scoperta dell'Anemia Drepanocitica (prima malattia molecolare), dovuta alla mutazione di un a.a. nella catena proteica delle Hb (Linus Carl Pauling, 1901-1994).
Negli anni '60 si inizio anche a parlare di trapianti d'organo. Il pioniere di questi interventi (ai primi del 900) fu uno scienziato francese, trapiantato in America, Alexis Carrel (1873-1944) che riuscì a mantenere vive in piastra cellule umane e poi provò ad effettuare trapianti sugli animali. Il primo trapianto vero e proprio di cuore fu eseguito in Sudafrica nel 1967 da Christian Barnard (1922-2001) (trapianto di cuore); i primi da lui effettuati fallirono perché mancava la Ciclosporina, scoperta da Jean Borel, (che fu introdotta verso il 1978): si tratta di un farmaco che, inducendo immunosoppressione, impedisce il rigetto (cioè l'aggressione dell'organo "nuovo" da parte del sistema immunitario del ricevente) per cui quei soggetti sopravvissero solo per poco tempo dopo l'intervento.
Il primo trapianto di fegato, fu eseguito nel 1967 in Colorado e nel 1982 in Italia da Raffaello Cortesini. Inoltre è merito di una studiosa italiana: Rita Levi Montalcini la scoperta del Nerve Growth Factor, importante fattore di crescita implicato tra l'altro nella prevenzione di certe malattie come l'Alzheimer; questa scoperta le permise di vincere il premio Nobel per la medicina.
Nota: La lista della priorità dei trapianti nel mondo e in Italia è incompleta ed arbitraria per la difficoltà di reperire dati sicuri. In Sardegna, trapianti di cuore, fegato, rene e midollo si compiono correntemente a Cagliari ed a Sassari. Non dimentichiamo però che nonostante i tanti progressi fatti le malattie infettive erano ancora molto diffuse; una di queste era la Poliomielite (basti pensare che a Cagliari un'ala dell'ospedale pediatrico era riservata e occupata solo dai poliomielitici). La poliomielite anteriore acuta dava conseguenze terribili, infatti a causa della distruzione dei motoneuroni alfa midollari si aveva paralisi flaccida, atrofia del tessuto muscolare, sostituzione di questo con connettivo e sviluppo osseo problematico. Questa malattia fu debellata grazie al vaccino messo a punto (con germi uccisi) da Jonas Edward Salk (1914-1995) in America nel 1955, dieci anni dopo la morte del Presidente Roosvelt che era stato affetto da poliomielite; questo fu subito usato su larga scala, però diede delle gravi complicazioni, perché alcune partite di germi non furono uccise e, una volta iniettate, causarono la poliomielite. Successivamente Albert Bruce Sabin (1906-1993) introdusse la vaccinazione per via orale (in Italia fu introdotta all'inizio degli anni '70). Questo vaccino è allestito con un ceppo vivo attenuato che si impianta nella mucosa intestinale dove replica, ma avendo perso il neurotropismo non dà complicanze nervose. Oggi, grazie ad una più sicura tecnica di preparazione, si è tornati al vaccino iniettabile con germi uccisi. La Scoperta della Cefalosporina*.
Durante queste lezioni abbiamo visto come il concetto di "Medicina" si sia modificato durante i secoli. Inizialmente predominava la concezione olistica, che poneva l'uomo al centro di tutto (anche perché non si avevano le conoscenze per capire le cause delle malattie). Successivamente, soprattutto dal Morgagni in poi, si è passati ad una concezione riduzionistica (dallo studio dell'organo, al tessuto, alla cellula, alla molecola e, infine, all'atomo). Questo ha portato ad una esasperata specializzazione che, se per un verso è positiva, dall'altro ha fatto sì che venisse posta al centro la malattia e non l'uomo. Bisogna però tener presente l'organismo in se, l'uomo nella sua interezza come microcosmo costituito da corpo e psiche. * Le notizie sulla scoperta delle cefalosporine sono tratte dal libro: PARACCHINI R.: Il signore delle cefalosporine. Demos, Cagliari, 1992; quelle sulla prima donna medico in Sardegna dall’articolo di Enrico Fanni: Paola Satta la prima donna medico sarda. Bollettino Ordine dei Medici della Provincia di Cagliari),6: 14-15, 2008. -------------------------------------------Per saperne di più: ARMOCIDA G., ZANOBIO B. - Storia della Medicina. Masson, Milano 2003 BELLONI L. - Per la Storia della Medicina. Forni, Sala Bolognese, 1981 GRMECK M.D. (Ed). - Storia del Pensiero Medico Occidentale (3 Vol.). Laterza, Bari, 1993-1996. HALIOUA D. - Histoire de la Medicine. 3e ed. Elsevier-Masson, Issy-les Moulineax, 2009. KENNEDY M.- A brief history of disease science and medicine. From the ice age to the genome project. Writers’ collective, Cranston, Rhode Island, 2004. KIPLE K.F. (Ed). - The Cambridge World History of Human Disease. Cambridge University Press, Cambridge, 1993. MAGNER LN. - A History of Medicine. 2nd ed. Informa, NewYork, 2007. MAGNER LN. - A History of Infectious Diseases and the Microbial World. Praeger, Westport, 2009. MORRIS- KAY G, FRAHER J. - The Art of Anatomy. J Anat. Symposium Issue. 216: 157-278, 2010. NULAND SB.- I figli di Ippocrate. Storia della medicina da Ippocrate ai trapianti d’organo. Mondadori, Milano, 1992. Altre interessanti informazioni si trovano (per limitarci a quelli in lingua italiana) nei testi di: Angeletti L.R., Baldini M., Bernabeo R.A., Busacchi V., Castiglioni A., Cosmacini G., Coturri E., Fantini N., Lippi D., Maconi G., Manzoni E., Pazzini A., Penso G., Premuda L., Sironi C., Sterpellone L., Sournia J., Stroppiana L., Tognotti E., etc. Tra i libri su aspetti della storia della medicina in Sardegna si segnalano inoltre: CARCASSI U., MURA I. (Ed.) - Sardegna e malaria Un nuovo approccio a un antico malanno. Carlo Delfino Editore, Sassari, 2009. CASTALDI L. - Francesco Boi, primo cattedratico di anatomia umana a Cagliari e le Cere fiorentine di Clemente Susini. Leo S. Olschki, Firenze, 1947. CATTANEO L., RIVA A. - Le Cere Anatomiche di Clemente Susini dell'Università di Cagliari. Bilingual Edition with English text. Edizioni Della Torre, Stef, Cagliari, 1993. DEL PIANO L (a cura di) - Per Giuseppe Brotzu - Dedicated to G. Brotzu. Edizioni Della Torre, Cagliari, 1998. DODERO G. - Storia della medicina e della sanità pubblica in Sardegna. Aipsa, Cagliari, 1999. DODERO G. - I Lazzaretti, epidemie e quarantene in Sardegna. Aipsa. Cagliari, 2001. FANNI G. - Sebastiano Perra (Sinnai 1772-Cagliari 1826). Un medico ippocratico nell'Ottocento cagliaritano. Contributo alla conoscenza dela Storia della Medicina sarda. Aipsa, Cagliari, 2002. MANCONI F. - Castigo de Dios. Donzelli, Roma 1994. RIVA A.- Le cere anatomiche di Clemente Susini dell’Università di Cagliari. http://medicina.unica.it/cere/, c2002> RIVA A.- Cere. Le anatomie di Clemente Susini dell’Università di Cagliari. Ilisso, Nuoro, 2007. RIVA A., CONTI G., SOLINAS P., LOY F.. - The evolution of anatomical ilustration and wax modeling in Italy from the 16th to early 19th centuries. J. Anat. 216: 209-222, 2010. ROCCHINI G.F. - Strumenti Medico-Chirurgici. http://www.amber-ambre-inclusions.info/it-strumenti_medici.htm TOGNOTTI E. - Americani, comunisti e zanzare: il piano di eradicazione della malaria in Sardegna tra scienza e politica negli anni della guerra fredda (1946-1950). EDES, Sassari, 1995. TOGNOTTI E. - Il mostro asiatico. Storia del colera in Italia. Laterza, Bari, 2000 TOGNOTTI E. - La spagnola in Italia: storia dell'influenza che fece temere la fine del mondo, 1918-1919. F.Angeli, Milano, 2002. VALENTI C., TORE G. (a cura di ) - Sanità e Società. Sicilia e Sardegna secoli XVI-XX. Casamassima, Udine, 1988. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
(Dagli appunti di Ramona Stara) |
 Colui che inventò l'apparecchio per monitorare il paziente fu Scipione Riva-Rocci (1863-1937) (allievo di Carlo Forlanini, 1847-1918),
che, nel 1896, utilizzando semplici oggetti (un calamaio, del mercurio,
una camera d’aria di bicicletta), mise a punto un apparecchio che, per
le sue piccole dimensioni, poteva entrare in sala operatoria o nelle
guardie mediche; infatti, erano già stati inventati degli strumenti che
misuravano la pressione sanguigna, ma erano molto ingombranti e
difficili da usare. L'uso dello sfigmomanometro fu poi perfezionato
utilizzando l'auscultazione dei toni cardiaci scoperti dal russo Nicolaj Sergievich Korotkov (1874-1920): fu così possibile misurare anche la pressione arteriosa minima. Lo sfigmomanometro di Riva-Rocci incuriosì Harvey Cushing (1869-1939),
famoso neurochirurgo americano, che venne in Italia appositamente per
vederlo e poterlo introdurre nelle sale operatorie. Cushing portò lo
sfigmomanometro in America e da lì si diffuse in tutto il mondo;
chiaramente fu poi perfezionato.
Colui che inventò l'apparecchio per monitorare il paziente fu Scipione Riva-Rocci (1863-1937) (allievo di Carlo Forlanini, 1847-1918),
che, nel 1896, utilizzando semplici oggetti (un calamaio, del mercurio,
una camera d’aria di bicicletta), mise a punto un apparecchio che, per
le sue piccole dimensioni, poteva entrare in sala operatoria o nelle
guardie mediche; infatti, erano già stati inventati degli strumenti che
misuravano la pressione sanguigna, ma erano molto ingombranti e
difficili da usare. L'uso dello sfigmomanometro fu poi perfezionato
utilizzando l'auscultazione dei toni cardiaci scoperti dal russo Nicolaj Sergievich Korotkov (1874-1920): fu così possibile misurare anche la pressione arteriosa minima. Lo sfigmomanometro di Riva-Rocci incuriosì Harvey Cushing (1869-1939),
famoso neurochirurgo americano, che venne in Italia appositamente per
vederlo e poterlo introdurre nelle sale operatorie. Cushing portò lo
sfigmomanometro in America e da lì si diffuse in tutto il mondo;
chiaramente fu poi perfezionato.  Un allievo di Pasteur, Alphonse Laveran (1945-1922),
scoprì l'agente eziologico della malaria cui diede il nome di
"oscillatorium malariae" (fu poi chiamato "Plasmodio" dai due
malariologi italiani Ettore Marchiafava, 1847-1935, e Angelo Celli, 1857-1914). Walter Reed (1851-1902), invece, scoprì il ruolo di una zanzara nella trasmissione della febbre gialla, mentre Ronald Ross (1857-1932),
dimostrò il ciclo della malaria negli uccelli. In realtà chi diede il
contributo più importante per capire il ciclo biologico del Plasmodio
nell'uomo fu Giovanni Battista Grassi (1854-1925), che identificò il vettore nelle zanzare del genere Anopheles; per motivi politici, tuttavia, il Nobel fu assegnato a Ross.
Un allievo di Pasteur, Alphonse Laveran (1945-1922),
scoprì l'agente eziologico della malaria cui diede il nome di
"oscillatorium malariae" (fu poi chiamato "Plasmodio" dai due
malariologi italiani Ettore Marchiafava, 1847-1935, e Angelo Celli, 1857-1914). Walter Reed (1851-1902), invece, scoprì il ruolo di una zanzara nella trasmissione della febbre gialla, mentre Ronald Ross (1857-1932),
dimostrò il ciclo della malaria negli uccelli. In realtà chi diede il
contributo più importante per capire il ciclo biologico del Plasmodio
nell'uomo fu Giovanni Battista Grassi (1854-1925), che identificò il vettore nelle zanzare del genere Anopheles; per motivi politici, tuttavia, il Nobel fu assegnato a Ross. 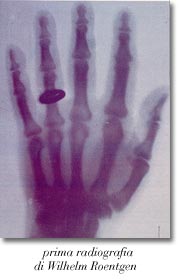 Nel 1895 il fisico tedesco Wilhelm Konrad Roentgen (1845-1913)
scoprì casualmente che i raggi emanati da un tubo catodico potevano
attraversare lo scheletro e impressionare una lastra fotografica: in
questo modo nasce la radiologia (la prima radiografia da lui fatta della
mano della moglie, fece il giro del mondo). Naturalmente l'uso smodato
dei raggi X senza nessuna protezione ebbe gravi conseguenze nei medici
che li adoperarono senza conoscerne gli effetti lesivi (i radiologi
morirono di radiodermite o di tumore). Un grande progresso nella
radiografia si ottenne successivamente grazie all'americano Walter Canon (1871-1945)
che introdusse l'uso dei mezzi di contrasto che permettevano di
visualizzare organi altrimenti invisibili e di chiarire, nel contempo, i
processi fisiologici degli organi dell’apparato digerente. Poi,
gradualmente, vennero messe a punto nuove tecniche come l'ecografia (che
utilizza gli ultrasuoni) cui seguirono la TAC e la Risonanza magnetica.
Nel 1901, Willem Einthoven (1860-1927) costruì il primo elettrocardiografo.
Nel 1895 il fisico tedesco Wilhelm Konrad Roentgen (1845-1913)
scoprì casualmente che i raggi emanati da un tubo catodico potevano
attraversare lo scheletro e impressionare una lastra fotografica: in
questo modo nasce la radiologia (la prima radiografia da lui fatta della
mano della moglie, fece il giro del mondo). Naturalmente l'uso smodato
dei raggi X senza nessuna protezione ebbe gravi conseguenze nei medici
che li adoperarono senza conoscerne gli effetti lesivi (i radiologi
morirono di radiodermite o di tumore). Un grande progresso nella
radiografia si ottenne successivamente grazie all'americano Walter Canon (1871-1945)
che introdusse l'uso dei mezzi di contrasto che permettevano di
visualizzare organi altrimenti invisibili e di chiarire, nel contempo, i
processi fisiologici degli organi dell’apparato digerente. Poi,
gradualmente, vennero messe a punto nuove tecniche come l'ecografia (che
utilizza gli ultrasuoni) cui seguirono la TAC e la Risonanza magnetica.
Nel 1901, Willem Einthoven (1860-1927) costruì il primo elettrocardiografo. - Il fisico Marie Curie (1867-1934) che vinse due premi
Nobel, uno per la fisica e l'altro per la chimica per le sue scoperte
sulle radiazioni che vennero subito applicate per la cura dei tumori;
- Il fisico Marie Curie (1867-1934) che vinse due premi
Nobel, uno per la fisica e l'altro per la chimica per le sue scoperte
sulle radiazioni che vennero subito applicate per la cura dei tumori;
 Agli
inizi del '900, alla luce di nuove scoperte, fiorirono molte scienze
tra le quali la vitaminologia e soprattutto l'endocrinologia, il cui
fondatore fu Charles Edward Brown Sequard (1817-1894). La scoperta più importante in questo campo fu effettuata intorno agli anni venti a Toronto da Charles Herbert Best (1899-1978), Frederick Grant Banting (1891-1941) e John James R. Mac Leod (1876-1935)
(gli ultimi due furono per questo insigniti del premio Nobel - 1923);
essi scoprirono che il diabete, malattia diffusa ed in quel tempo
mortale, si poteva curare con l'insulina, ormone prodotto dal pancreas e
da questo estraibile.
Agli
inizi del '900, alla luce di nuove scoperte, fiorirono molte scienze
tra le quali la vitaminologia e soprattutto l'endocrinologia, il cui
fondatore fu Charles Edward Brown Sequard (1817-1894). La scoperta più importante in questo campo fu effettuata intorno agli anni venti a Toronto da Charles Herbert Best (1899-1978), Frederick Grant Banting (1891-1941) e John James R. Mac Leod (1876-1935)
(gli ultimi due furono per questo insigniti del premio Nobel - 1923);
essi scoprirono che il diabete, malattia diffusa ed in quel tempo
mortale, si poteva curare con l'insulina, ormone prodotto dal pancreas e
da questo estraibile.  Nel frattempo, nel 1928, era stato scoperto il primo antibiotico: la penicillina. Il batteriologo Alexander Fleming (1881-1955)
notò che in una piastra che aveva lasciato vicino alla finestra, si
erano formate delle aree di inibizione in cui i germi non erano
cresciuti. Pensò che ci potesse essere un qualcosa che aveva bloccato la
crescita dei microrganismi, chiese quindi ad un collega di analizzare
quella piastra e questi vi trovò un fungo; però nella prima analisi
sbagliò e, invece del "Penicillum notatum" (che effettivamente
aveva un potere inibente sulla crescita dei batteri), identificò un
altro Penicillum, non efficace. Fleming si accorse dell'errore e
pubblicò il lavoro sul Penicillum notatum, che però rimase come disinfettante da laboratorio tant'è che, in quel periodo, l'estratto di Penicillum veniva usato solo per pulire le colture di batteri, non come farmaco.
Nel frattempo, nel 1928, era stato scoperto il primo antibiotico: la penicillina. Il batteriologo Alexander Fleming (1881-1955)
notò che in una piastra che aveva lasciato vicino alla finestra, si
erano formate delle aree di inibizione in cui i germi non erano
cresciuti. Pensò che ci potesse essere un qualcosa che aveva bloccato la
crescita dei microrganismi, chiese quindi ad un collega di analizzare
quella piastra e questi vi trovò un fungo; però nella prima analisi
sbagliò e, invece del "Penicillum notatum" (che effettivamente
aveva un potere inibente sulla crescita dei batteri), identificò un
altro Penicillum, non efficace. Fleming si accorse dell'errore e
pubblicò il lavoro sul Penicillum notatum, che però rimase come disinfettante da laboratorio tant'è che, in quel periodo, l'estratto di Penicillum veniva usato solo per pulire le colture di batteri, non come farmaco. 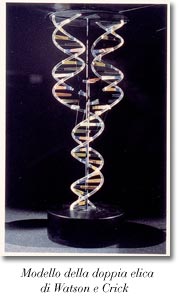 Scoperta del modello a doppia elica del DNA da parte di James Dewey Watson (1928-2004) e Francis Harry C. Crick (1916-1953). Altre importantissime scoperte furono quelle dei mediatori chimici, grazie agli studi di Julius Axelrod, Ulf Svante von Euler, Bernard Katz, Henry Hallett Dole ed Otto Loewi.
Scoperta del modello a doppia elica del DNA da parte di James Dewey Watson (1928-2004) e Francis Harry C. Crick (1916-1953). Altre importantissime scoperte furono quelle dei mediatori chimici, grazie agli studi di Julius Axelrod, Ulf Svante von Euler, Bernard Katz, Henry Hallett Dole ed Otto Loewi.  In Italia il trapianto di cuore fu effettuato nel 1985 a Padova da Vincenzo Gallucci (1935-1991) ; il secondo a Pavia, nello stesso mese e nello stesso anno, da Mario Viganò che fece anche il primo trapianto riuscito di cuore-polmone ed il primo impianto di cuore artificiale permanente.
In Italia il trapianto di cuore fu effettuato nel 1985 a Padova da Vincenzo Gallucci (1935-1991) ; il secondo a Pavia, nello stesso mese e nello stesso anno, da Mario Viganò che fece anche il primo trapianto riuscito di cuore-polmone ed il primo impianto di cuore artificiale permanente.  Giuseppe Brotzu (1895-1976),
famoso igienista di Cagliari, si chiedeva come mai nella nostra città
il tifo intestinale avesse una minore virulenza che altrove. Egli
formulò diverse ipotesi; un giorno poi, mentre passava nei pressi di "Su
Siccu", vide dei giovani che pur facendosi il bagno in quelle acque,
dove c'erano gli scarichi fognari, non si ammalavano di tifo. Allora
prelevò quell'acqua e la seminò nei brodi di coltura, ma essendo in
periodo di guerra mancava la carne per fare i brodi di coltura, Brotzu
si procurò nei reparti di ostetricia la placenta delle donne partorienti
che bolliva per ottenere il brodo. Da quest'acqua, con l'aiuto del suo
assistente Antonio Spanedda (1907-1998), isolò un fungo
che effettivamente produceva una sostanza efficace contro i G negativi
(il tifo addominale infatti è causato dalla Salmonella typhi, che come
tutte le enterobacteriacee, è G negativo). Però quello che isolò era
ancora un composto grezzo non producibile su larga scala. Tra l'altro
quando Brotzu chiese i finanziamenti, questi gli furono negati per
motivi politici, avendo egli nel passato aderito al fascismo. Inoltre,
lo stesso Brotzu si dedicò sempre meno alla ricerca perché si diede alla
politica, diventando prima Sindaco di Cagliari e poi Presidente della
Regione Sarda.
Giuseppe Brotzu (1895-1976),
famoso igienista di Cagliari, si chiedeva come mai nella nostra città
il tifo intestinale avesse una minore virulenza che altrove. Egli
formulò diverse ipotesi; un giorno poi, mentre passava nei pressi di "Su
Siccu", vide dei giovani che pur facendosi il bagno in quelle acque,
dove c'erano gli scarichi fognari, non si ammalavano di tifo. Allora
prelevò quell'acqua e la seminò nei brodi di coltura, ma essendo in
periodo di guerra mancava la carne per fare i brodi di coltura, Brotzu
si procurò nei reparti di ostetricia la placenta delle donne partorienti
che bolliva per ottenere il brodo. Da quest'acqua, con l'aiuto del suo
assistente Antonio Spanedda (1907-1998), isolò un fungo
che effettivamente produceva una sostanza efficace contro i G negativi
(il tifo addominale infatti è causato dalla Salmonella typhi, che come
tutte le enterobacteriacee, è G negativo). Però quello che isolò era
ancora un composto grezzo non producibile su larga scala. Tra l'altro
quando Brotzu chiese i finanziamenti, questi gli furono negati per
motivi politici, avendo egli nel passato aderito al fascismo. Inoltre,
lo stesso Brotzu si dedicò sempre meno alla ricerca perché si diede alla
politica, diventando prima Sindaco di Cagliari e poi Presidente della
Regione Sarda.  Brotzu, già durante il fascismo, si impegnò nella lotta antimalarica. Nel dopoguerra fu consulente della Fondazione Rockfeller
che, grazie all'opera di bonifica del territorio da una parte, e l'uso
massivo del DDT dall'altra, in 4-5 anni si riuscì (1950) a sradicare
questa patologia combattendo i vettori che la trasmettevano. Nonostante
abbia avuto grandi meriti (per la scoperta della cefalosporina fu anche
proposto per il Premio Nobel), non viene nominato in quasi nessun testo
di storia della medicina italiana, mentre è nominato nei libri di
farmacologia di tutto il mondo. Tra l'altro Brotzu non solo non ebbe gli
onori, ma neanche il denaro; infatti consegnò alcuni ceppi del fungo
cefalosporium ad un ufficiale sanitario inglese che era giunto in
Sardegna per la campagna antimalarica, il quale, a sua volta, diede
tutto ad Edward Abraham (1913-1999), allievo di
Fleming, che isolò la cefalosporina. Fu venduta in tutto il mondo dalle
casa farmaceutiche Glaxo e Lilly con grande vantaggio economico per le
medesime.
Brotzu, già durante il fascismo, si impegnò nella lotta antimalarica. Nel dopoguerra fu consulente della Fondazione Rockfeller
che, grazie all'opera di bonifica del territorio da una parte, e l'uso
massivo del DDT dall'altra, in 4-5 anni si riuscì (1950) a sradicare
questa patologia combattendo i vettori che la trasmettevano. Nonostante
abbia avuto grandi meriti (per la scoperta della cefalosporina fu anche
proposto per il Premio Nobel), non viene nominato in quasi nessun testo
di storia della medicina italiana, mentre è nominato nei libri di
farmacologia di tutto il mondo. Tra l'altro Brotzu non solo non ebbe gli
onori, ma neanche il denaro; infatti consegnò alcuni ceppi del fungo
cefalosporium ad un ufficiale sanitario inglese che era giunto in
Sardegna per la campagna antimalarica, il quale, a sua volta, diede
tutto ad Edward Abraham (1913-1999), allievo di
Fleming, che isolò la cefalosporina. Fu venduta in tutto il mondo dalle
casa farmaceutiche Glaxo e Lilly con grande vantaggio economico per le
medesime.